Калгинбаева А.С.
Г.Шымкент,Казахстан
Терапия обострения хронической обструктивной
болезни легких
Хроническая обструктивная болезнь легких (ХОБЛ) является одной из
ведущих причин заболеваемости и летальности в современном мире. Летальность от
ХОБЛ занимает 4–е место среди всех причин смерти в общей популяции, что
составляет около 4% в структуре общей летальности. Тревожный факт –
продолжающаяся тенденция к росту летальности от ХОБЛ. Основной причиной смерти
больных ХОБЛ является тяжелое обострение заболевания и/или острая дыхательная
недостаточность (ОДН). Обострение ХОБЛ характеризуется усилением выраженности
одышки и кашля, нарастанием числа свистящих хрипов, увеличением продукции
мокроты и повышением ее гнойности, появлением заложенности в грудной клетке,
появлением периферических отеков . Тяжелое обострение у больных ХОБЛ в
большинстве случаев сопряжено с развитием ОДН и требует госпитализации больных
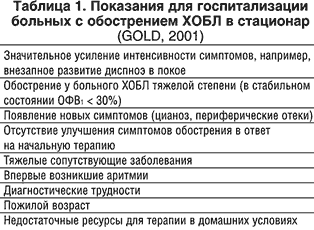
в стационар или отделение интенсивной терапии (таблицы 1,2). Наиболее часто
употребляемым является следующее определение: острая дыхательная
недостаточность (ОДН) острый патологический синдром, при котором парциальное
напряжение кислорода в артериальной крови (РаО2) меньше 60 мм
рт.ст., а парциальное напряжение углекислого газа (РаСО2) больше 45
мм рт.ст.

Причины обострений ХОБЛ
Инфекции
бронхиального дерева традиционно рассматриваются, как ведущая причина
обострения ХОБЛ . Однако примерно в половине всех случаев причинами обострения
заболевания могут быть неинфекционные факторы: застойные явления в малом кругу
кровообращения, тромбоэмболии ветвей легочной артерии, бронхоспазм, ятрогенные
причины (неадекватная кислородотерапия, седативные препараты) и др. (табл. 3).

Бактериальные патогены выявляются у 50–60% больных с обострением ХОБЛ,
наиболее часто присутствуют три микроорганизма: нетипируемые Haemophilus influenzae, Streptococcus pneumoniae и Moraxella catarrhalis. Особого внимания заслуживает довольно
частое обнаружение в дыхательных путях больных с ОДН на фоне ХОБЛ
грамотрицательных микроорганизмов.
Вирусная инфекция может быть причиной 30% всех обострений ХОБЛ .
Тромбоэмболия
ветвей легочной артерии является частой причиной ОДН при ХОБЛ, но может также
явиться осложнением самого обострения заболевания. Менее хорошо изучена роль
дисфункции левого желудочка в генезе ОДН у больных ХОБЛ. Основным механизмом
развития ОДН в данном случае является повышение сопротивления дыхательных путей
вследствие перибронхиального отека. Сердечная недостаточность является причиной
развития ОДН в 25% всех случаев обострений ХОБЛ .
Антибактериальная терапия
Основанием для назначения
антибактериальных препаратов у больных ХОБЛ является ведущая роль
бактериального фактора в генезе обострения. Преимущества антибиотикотерапии
наиболее значимы у больных с I и II типами обострения, т.е при наличии не менее
двух из трех кардинальных симптомов обострения (повышение объема мокроты,
повышение ее степени гнойности и усиление одышки), т.е. у 80% всех пациентов.
Применение антибиотиков приводит к более быстрому разрешению симптомов
обострения, улучшению клинической картины, существенному увеличению пиковой
скорости выдоха. Так как не все обострения ХОБЛ имеют бактериальную природу, то
назначение антибиотиков не всегда требуется при легких обострениях. Антибиотики
назначаются, когда присутствуют два из трех критериев (усиление диспноэ,
увеличение объема мокроты и повышение ее гнойности). Однако довольно часто при
тяжелом обострении ХОБЛ, особенно у больных с ОДН, наблюдается не увеличение
выделения мокроты, а, наоборот, ее задержка, что делает невозможным также и
оценку степени ее гнойности. Учитывая непосредственную угрозу жизни при
развитии ОДН на фоне ХОБЛ, все больные с тяжелым обострением ХОБЛ должны
получать антибиотики, так как устранение причинного фактора ОДН может улучшить
прогноз .
В подавляющем большинстве случаев
антибиотикотерапия при обострении ХОБЛ назначается на эмпирической основе. Один
из подходов к антимикробной терапии у таких больных основан на учёте факторов риска, возраста, функциональных особенностей больных и позволяет
предположить причинный фактор, рекомендовать оптимальную антимикробную терапию
и значительно снизить шанс неудачи терапии обострения ХОБЛ. Не существует ни
одного антибиотика, который действовал бы на весь спектр потенциальных
возбудителей обострения ХОБЛ. Антибактериальный препарат, назначаемый больным с
тяжелым обострением ХОБЛ, должен быть активным по отношению к типичным
возбудителям (H.influenzae, M.catarrhalis и S.pneumoniae), и, желательно, к
грамотрицательным микроорганизмам (K.pneumonia, P.aeruginosa). Необходимо подчеркнуть,
что резистентность тех или иных микроорганизмов (например, S.pneumoniae) может
иметь значительные различия между странами, регионами, лечебными учреждениями,
иногда даже отделениями одной и той же больницы.
Для терапии
обострения ХОБЛ рекомендованы амоксициллин/клавуланат, цефалоспорины II и III
поколений, антисинегнойные фторхинолоны (ципрофлоксацин). Респираторные
фторхинолоны (левофлоксацин, моксифлоксацин) рассматриваются, как терапия
первой линии у данных больных. Даже в
условиях стационара, принимая во внимание стоимость и побочные эффекты,
антибактериальные препараты могут быть назначены per os. Однако данный подход
требует достаточной кооперации с пациентом и сохранной функции
желудочно-кишечного тракта. У больных, находящихся на ИВЛ, предпочтение обычно
отдается внутривенному пути введения. Длительность антибиотикотерапии у
стационарных больных недостаточно четко определена, на сегодняшний день
практически нет работ, доказавших, что более короткие курсы антибиотикотерапии
(за исключением азитромицина) способны эффективно снижать "бактериальную
нагрузку" бронхиального дерева и приводить к клиническому улучшению.
Поэтому длительность терапии не должна быть менее 7-10 дней.
Бронходилататоры
Несмотря на то, что ХОБЛ в отличие от
бронхиальной астмы характеризуется "необратимой" обструкцией
дыхательных путей, бронходилататоры являются препаратами первой линии терапии
при обострении ХОБЛ . Задачи терапии бронходилататорами при ХОБЛ более
"скромные", чем при бронхиальной астме. Даже небольшое повышение
проходимости дыхательных путей у больных ХОБЛ может привести к снижению
сопротивления дыхательных путей и уменьшению работы дыхания, значительному
улучшению клинических симптомов, особенно если бронходилатация сопровождается
снижением дыхательного усилия и динамической гиперинфляции легких
("воздушной ловушки").
Основные препараты при терапии обострения
ХОБЛ - b2агонисты и
антихолинергические препараты, которые по сравнению с теофиллином являются
более сильными бронходилататорами и обладают меньшим числом побочных эффектов.
Эффективность данных препаратов при обострении ХОБЛ примерно одинакова,
преимущество b2агонистов более быстрое начало действия, а
антихолинергических препаратов высокая безопасность и хорошая переносимость.
Оптимальной ингаляционной техникой доставки препарата при тяжелом обострении
ХОБЛ являются небулайзеры, либо возможно использование дозированных ингаляторов
(ДИ) в комбинации со спейсером. Использование небулайзеров имеет большие
преимущества при лечении больных с ОДН, с выраженным диспноэ, так как
ингаляционная техника не зависит от усилия больного, не требует кооперации
пациента и контроля медицинским персоналом правильности применения
ингаляционной техники.
Ответ на ингаляционный b2агонист
наблюдается обычно в течение 10-15 минут, если же облегчение симптомов
отсутствует, то назначают повторные ингаляции. При тяжелом обострении ХОБЛ
кратность введения симпатомиметиков может быть значительно увеличена возможно
назначение препаратов каждые 30-60 минут до достижения клинического эффекта.
Такие большие дозы b2агонистов при обострении ХОБЛ (по сравнению с
периодом стабильного течения заболевания) объясняются повышением клиренса
препаратов вследствие значительного увеличения общего метаболизма.
Применение ингаляционных симпатомиметиков
может быть ограничено ростом побочных эффектов, которые развиваются вследствие
системной абсорбции препаратов. Наиболее частые осложнения при терапии b2агонистами
триада симптомов: тахикардия, гипоксемия и гипокалиемия. Основным механизмом
нарастания гипоксемии является b2индуцированная легочная
вазодилатация, в т.ч. и в регионах с низким соотношением вентиляция/перфузия,
что приводит к дальнейшему ухудшению вентиляционно-перфузионного соотношения и
нарастанию гипоксемии. Этот неблагоприятный эффект заслуживает внимания у
больных с РаО2 < 60
мм рт.ст., поэтому ингаляционная терапия b2агонистами должна
проводиться под тщательным контролем насыщения крови кислородом.
Ипратропия бромид обладает более
длительным действием, чем симпатомиметики, его общая продолжительность действия
составляет около 48 часов, начало действия через 10 минут, а пик действия
наступает через 1 час. Однократная доза ИБ при использовании дозированного
ингалятора/спейсера 0,08-0,16 мкг, при использовании небулайзера 250-500 мкг,
частота дозирования при обострении ХОБЛ не менее 4 раз в сутки. При
использовании обычных доз ИБ наиболее частыми побочными эффектами являются
металлический привкус и сухость во рту, при использовании препаратов при помощи
небулайзера с маской возможно попадание препарата в глаза, что приводит к
расширению зрачка и повышению внутриглазного давления. ИБ может снижать объем
мокроты, однако не оказывает влияния на ее вязкость. В отличие от
симпатомиметиков ИБ не вызывает гипоксемии и снижения уровня калия в крови.
Довольно часто при обострении ХОБЛ
используют комбинированную терапию (антихолинергический препарат + b2агонист)
либо в виде фиксированных комбинаций (беродуал = фенотерол + ИБ), либо в виде
комбинации отдельных препаратов (например, сальбутамол + ИБ). Комбинированное
использование симпатомиметика и ИБ в исследовании, посвященном терапии
обострения ХОБЛ в условиях отделения неотложной помощи, позволило сократить
время пребывания больных в отделении по сравнению с больными, которым назначали
только b2агонист (Shrestha et al., 1991). В другом исследовании
комбинация фенотерола и ипратропиума у пациентов с ОДН на фоне обострения ХОБЛ,
получающих респираторную поддержку, оказалась значительно эффективнее по
влиянию на показатели механики дыхания, чем каждый из препаратов в отдельности
(Fernandez et al,, 1994).
Теофиллин
В течение нескольких десятилетий теофиллин
считался основным препаратом для лечения обострения ХОБЛ. Однако в настоящее
время целесообразность его назначения оспаривается, что связано с его
относительно слабым бронходилатирующим эффектом (по сравнению с b2агонистами
и ИБ), небольшой широтой терапевтического действия и выраженными побочными
эффектами. Поэтому препараты теофиллина при обострении ХОБЛ рассматриваются,
как препараты второй или третьей линии.
Теофиллин при обострении ХОБЛ особенно
показан больным с плохим ответом на ингаляционную бронхолитическую терапию. Для
обеспечения эффективного и безопасного действия теофиллина, его суточная доза не должна превышать 10 мг/кг
веса больного.
Глюкокортикостероиды
Роль ГКС при терапии обострения ХОБЛ
считается доказанной. Предпосылками положительного эффекта ГКС при обострении
ХОБЛ являются умеренное увеличение числа эозинофилов в слизистой дыхательных
путей и повышение уровня воспалительных цитокинов, т.е воспалительный ответ,
который может быть подавлен ГКС. При стабильном течении ХОБЛ в развитии
воспаления участвуют другие клеточные популяции (нейтрофилы, CD8 Tлимфоциты) и
цитокины (IL8, TNFa). Этим объясняется невысокий эффект
стероидов вне обострения заболевания.
Внутривенные и оральные формы ГКС
значительно улучшают функциональные легочные показатели и снижают риск
"неудач". Длительность назначения системных стероидов не должна
превышать 2х недель; средних доз ГКС (эквивалент 30 мг преднизолона per os)
достаточно для достижения положительного эффекта.
Кислородотерапия
Гипоксемия представляет реальную угрозу
для жизни больного, поэтому кислородотерапия является приоритетным направлением
терапии ОДН на фоне ХОБЛ. Цель кислородотерапии достижение РаО2 в пределах 60-65 мм рт.ст. и сатурации
артериальной крови SaO2 >
90% . Одним из хорошо известных осложнений О2терапии является
гиперкапния (т.н. кислородиндуцированная гиперкапния). Раньше, при отсутствии
четких рекомендаций и контроля кислородотерапии, тяжелая гиперкапния после
назначения О2 развивалась
у 90% больных, причем в 30% случаев она сопровождалась нарушением сознания.
Концепция "контролируемой" О2-терапии (имеется в виду
точный контроль потока или даже фракции О2 во вдыхаемой смеси, позволила
значительно уменьшить риск развития кислородиндуцированной гиперкапнии. При ОДН
у больных ХОБЛ для доставки О2 чаще
всего используются носовые канюли или маска Вентури. После начала или изменения
режима кислородотерапии в течение ближайших 30-60 минут рекомендовано
проведение газового анализа артериальной крови для контроля показателей РаСО2 и рН.
Хроническая обструктивная болезнь легких
одна из ведущих причин заболеваемости и летальности. Основная причина смерти
больных ХОБЛ тяжелое обострение заболевания и/или ОДН. Инфекции бронхиального
дерева являются самой частой причиной обострения ХОБЛ, хотя немалую роль играют
и неинфекционные факторы (сердечная недостаточность, тромбоэмболии и др.).
Кислородотерапия приоритетное направление терапии ОДН на фоне ХОБЛ, так как
гипоксемия является серьезным жизнеугрожающим фактором. При обострении ХОБЛ
доказана роль использования бронходилататоров (симпатомиметиков и
антихолинергических препаратов), глюкокортикостероидов, неинвазивной вентиляции
легких, антибиотиков. Антибиотики назначаются эмпирически, выбор препарата
основан на местных эпидемиологических данных о структуре возбудителей и их
чувствительности к антимикробным препаратам. Искусственная вентиляция легких
показана пациентам, у которых медикаментозная и НВЛ не приводит к дальнейшему
улучшению состояния.